 La neurorrehabilitación, como disciplina en expansión dentro de la neurología y las ciencias de la salud, no puede entenderse sin la contribución decisiva de mujeres que transformaron la práctica clínica en conocimiento científico. Figuras como Berta Bobath, codesarrolladora del concepto Bobath para el abordaje del daño cerebral, y Signe Brunnström, referente en la descripción de las etapas de recuperación motora posictus, marcaron hitos fundamentales en la comprensión de la plasticidad y la reorganización motora. A ellas se suma Anne G. Fisher, impulsora de modelos de evaluación funcional estandarizada que consolidaron la rehabilitación como disciplina basada en resultados medibles.
La neurorrehabilitación, como disciplina en expansión dentro de la neurología y las ciencias de la salud, no puede entenderse sin la contribución decisiva de mujeres que transformaron la práctica clínica en conocimiento científico. Figuras como Berta Bobath, codesarrolladora del concepto Bobath para el abordaje del daño cerebral, y Signe Brunnström, referente en la descripción de las etapas de recuperación motora posictus, marcaron hitos fundamentales en la comprensión de la plasticidad y la reorganización motora. A ellas se suma Anne G. Fisher, impulsora de modelos de evaluación funcional estandarizada que consolidaron la rehabilitación como disciplina basada en resultados medibles.
Estas pioneras trabajaron en contextos donde la presencia femenina en ciencia y liderazgo era limitada, y aun así sentaron las bases conceptuales de muchos de los abordajes actuales. Su legado no se limita a técnicas específicas, sino que introdujo una visión integral del paciente neurológico, centrada en la funcionalidad, la participación y la recuperación significativa. Con el tiempo, esta perspectiva se ha integrado en marcos más amplios de práctica interdisciplinar y medicina basada en la evidencia.
En las últimas décadas, el liderazgo femenino ha sido igualmente determinante en el desarrollo de la investigación en neuroplasticidad, neuromodulación y tecnologías aplicadas a la rehabilitación. Publicaciones históricas y revisiones en importantes revistas científicas que utilizamos a diario han destacado que muchas herramientas clínicas, escalas de valoración y enfoques terapéuticos actuales nacieron del trabajo de investigadoras cuya aportación fue durante años insuficientemente visibilizada. Hoy, la creciente presencia de mujeres en puestos académicos, dirección de unidades clínicas y liderazgo en ensayos multicéntricos refleja un cambio estructural positivo en nuestra disciplina.
En este 8 de marzo, desde la Sociedad Española de Neurorrehabilitación, celebramos el papel de las mujeres que han construido y continúan impulsando nuestra especialidad, tanto en la asistencia como en la docencia y la investigación. Reconocer su legado no es solo un acto de memoria histórica, sino un compromiso con una neurorrehabilitación más equitativa, diversa y científicamente sólida, preparada para afrontar los retos del futuro con talento y vocación compartida.
Alan Juárez-Belaúnde
Miembro SENR

 Los siguientes 20 a 22 de marzo y 8 a 10 de mayo se llevará a cabo la segunda edición del curso: “Estrategias ventilatorias y posturales en pacientes neurológicos: Mas allá del diafragma”, organizado por DACER Rehabilitación Funcional del Daño Cerebral y avalado por nuestra Sociedad Española de Neurorrehabilitación.
Los siguientes 20 a 22 de marzo y 8 a 10 de mayo se llevará a cabo la segunda edición del curso: “Estrategias ventilatorias y posturales en pacientes neurológicos: Mas allá del diafragma”, organizado por DACER Rehabilitación Funcional del Daño Cerebral y avalado por nuestra Sociedad Española de Neurorrehabilitación.

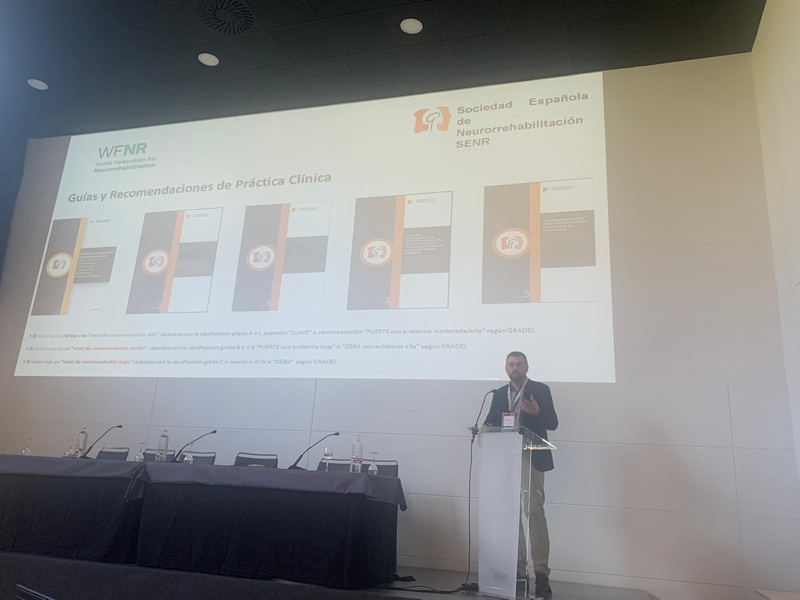
 La XXIII Jornada de la Sociedad Española de Neurorrehabilitación (SENR), celebrada el pasado 20 de noviembre en Sevilla dentro de la Reunión Anual de la Sociedad Española de Neurología 2025, volvió a confirmar el enorme dinamismo y crecimiento de este campo. Desde primera hora de la mañana se respiró un ambiente de participación activa, con un auditorio lleno y un intercambio continuo entre clínicos, investigadores y profesionales de muy diversas áreas implicadas en la neurorrehabilitación. La sesión inaugural dio paso rápidamente a una intensa ronda de comunicaciones científicas que reflejó el pulso real de la investigación en España.
La XXIII Jornada de la Sociedad Española de Neurorrehabilitación (SENR), celebrada el pasado 20 de noviembre en Sevilla dentro de la Reunión Anual de la Sociedad Española de Neurología 2025, volvió a confirmar el enorme dinamismo y crecimiento de este campo. Desde primera hora de la mañana se respiró un ambiente de participación activa, con un auditorio lleno y un intercambio continuo entre clínicos, investigadores y profesionales de muy diversas áreas implicadas en la neurorrehabilitación. La sesión inaugural dio paso rápidamente a una intensa ronda de comunicaciones científicas que reflejó el pulso real de la investigación en España.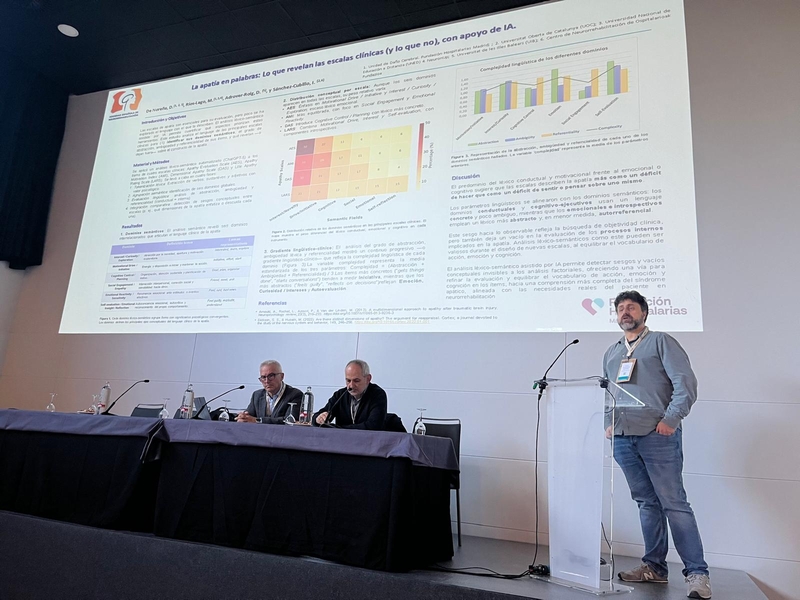








 La migraña, especialmente en su forma con aura, no solo representa un trastorno neurológico primario de alta prevalencia (afectando hasta al 20 % de la población global), sino que constituye además un factor de riesgo independiente para el ictus isquémico. Este riesgo se duplica en mujeres jóvenes que fuman y/o utilizan anticonceptivos orales. Asimismo, las crisis con aura prolongadas pueden preceder a un evento cerebrovascular, dando lugar a un infarto migrañoso, con mayor frecuencia en mujeres menores de 45 años.
La migraña, especialmente en su forma con aura, no solo representa un trastorno neurológico primario de alta prevalencia (afectando hasta al 20 % de la población global), sino que constituye además un factor de riesgo independiente para el ictus isquémico. Este riesgo se duplica en mujeres jóvenes que fuman y/o utilizan anticonceptivos orales. Asimismo, las crisis con aura prolongadas pueden preceder a un evento cerebrovascular, dando lugar a un infarto migrañoso, con mayor frecuencia en mujeres menores de 45 años.
 La Sociedad Española de Neurorrehabilitación tiene el agrado de invitarles a participar la próxima actividad científica: “Presente y futuro de la evaluación neuropsicológica”, organizada por la Universidad Europea del Atlántico y la Fundación Hospitalarias Cantabria, y avalada por nuestra Sociedad.
La Sociedad Española de Neurorrehabilitación tiene el agrado de invitarles a participar la próxima actividad científica: “Presente y futuro de la evaluación neuropsicológica”, organizada por la Universidad Europea del Atlántico y la Fundación Hospitalarias Cantabria, y avalada por nuestra Sociedad. La Junta Directiva de la Sociedad Española de Neurorrehabilitación, dado el reciente aumento de interés de distintas instituciones para contar con su aval científico, ha visto pertinente estrenar una nueva plataforma para solicitud de tales avales científicos desde nuestra página web.
La Junta Directiva de la Sociedad Española de Neurorrehabilitación, dado el reciente aumento de interés de distintas instituciones para contar con su aval científico, ha visto pertinente estrenar una nueva plataforma para solicitud de tales avales científicos desde nuestra página web.

 Desde el pasado 13 de mayo y hasta el próximo 08 de septiembre esta abierto el plazo para envío de sus comunicaciones en el área de neurorrehabilitación para nuestra próxima XXIII Jornada de la Sociedad Española de Neurorrehabilitación dentro de la Reunión Anual de la Sociedad Española de Neurología a celebrarse el próximo 20 de noviembre en el Barceló Convention Center de Sevilla.
Desde el pasado 13 de mayo y hasta el próximo 08 de septiembre esta abierto el plazo para envío de sus comunicaciones en el área de neurorrehabilitación para nuestra próxima XXIII Jornada de la Sociedad Española de Neurorrehabilitación dentro de la Reunión Anual de la Sociedad Española de Neurología a celebrarse el próximo 20 de noviembre en el Barceló Convention Center de Sevilla. Desde el pasado 28 de mayo se viene realizando en A Coruña la edición número 63 del Congreso Nacional de la SERMEF.
Desde el pasado 28 de mayo se viene realizando en A Coruña la edición número 63 del Congreso Nacional de la SERMEF.
